Para alivio de todos, y tras el fin de la emergencia sanitaria, ya se habla cada vez menos de la pandemia de covid-19. Sin embargo, queda un tema polémico: el de la covid persistente (o long covid en inglés).
Unos dicen que se trata de una invención y que sólo está en la cabeza de los pacientes. Otros que es una catástrofe en ciernes que volverá a colapsar el sistema sanitario. Para orientarnos en este asunto, en los últimos meses se ha generado información nueva que nos puede evitar caer en uno de esos dos extremos.
En primer lugar, ya tenemos números aproximados sobre la incidencia a nivel poblacional. Se estima que al menos un 10 % de los casos de covid resultan en covid persistente. Si hay contabilizados 650 millones de casos totales en el mundo, esto supone 65 millones de personas. Según la gravedad de la enfermedad el porcentaje varía: es menor (10-30 %) si el curso de la enfermedad fue leve, mientras que en los hospitalizados aumenta hasta un 50-70 %.
De acuerdo con una reciente revisión con datos de diversos estudios y encuestas, alrededor del 80 % son mujeres, el 50 % de los casos tienen edades comprendidas entre los 36 y 50 años (una media de 43 años) y el 30 % no tiene comorbilidades asociadas previas.
Además de estas estadísticas que nos ayudan a poner el problema en contexto, se ha avanzado mucho en la definición correcta de la covid persistente y sus similitudes con otros síndromes postvirales, lo que facilita el diagnóstico. Y, por último, ya se disciernen posibles métodos de prevención y tratamiento.
¿Qué es la covid persistente y por qué surge?
A pesar de llevar observándose desde el comienzo de la pandemia, el término “covid persistente” todavía genera confusión e incertidumbre. La razón es que no nos hallamos ante una afección limitada a un órgano concreto. En realidad, lo podríamos definir como un síndrome que aparece en ciertas personas tras haber enfermado de covid-19.
Y ¿cuándo se puede decir que alguien sufre de covid persistente? Según la OMS, cuando los síntomas persisten al menos durante 2 meses sin ninguna otra explicación, independientemente de la gravedad con la que hayamos pasado la enfermedad.
El meollo de la cuestión es que esos síntomas no están claramente identificados. Existen hasta 200 diferentes, que pueden requerir la intervención de diversos especialistas médicos.
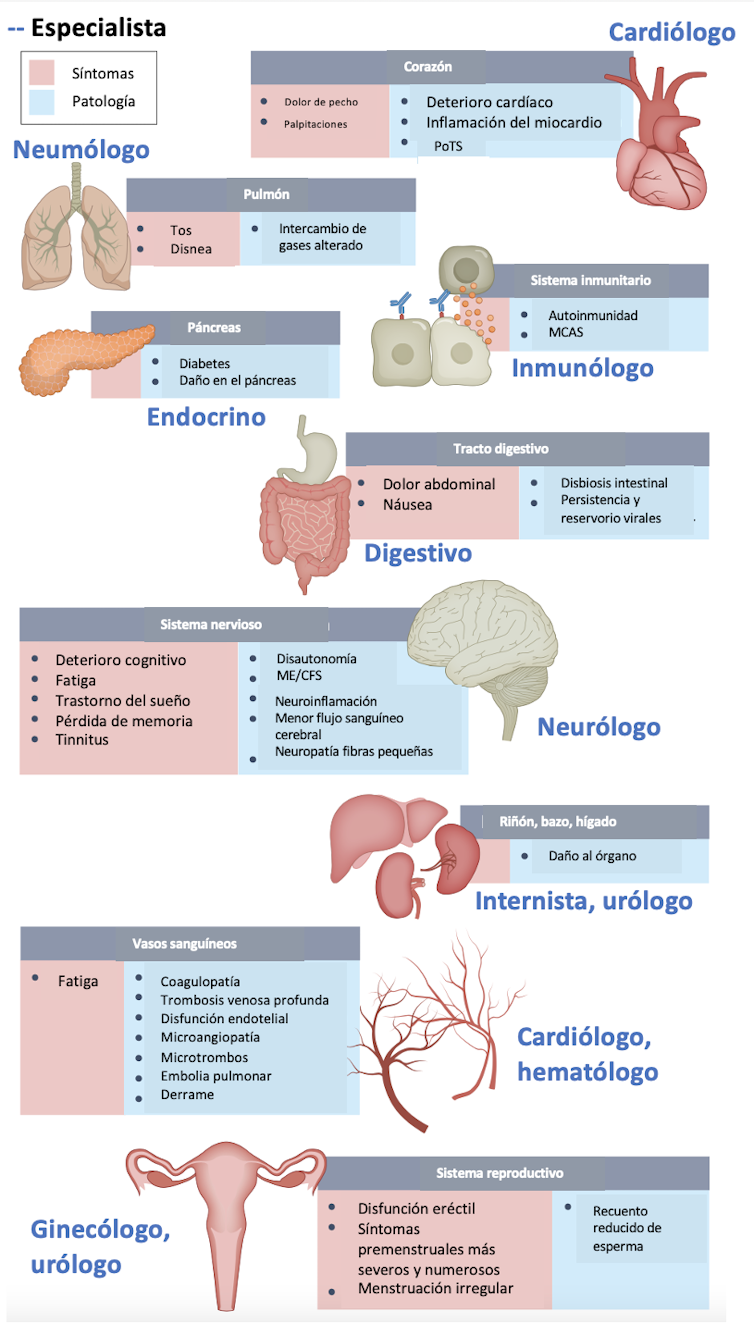
Con semejante lista de síntomas, no es de extrañar que hasta los mismos profesionales tengan dificultades diagnosticando los casos. Para complicar aún más las cosas, el comienzo y duración de los síntomas es variado. Por ejemplo, los síntomas neurológicos suelen aparecer con un retraso de semanas o incluso meses tras pasar la enfermedad. Este tipo de síntomas tiende a empeorar con el tiempo y durar más.
Por otro lado, los síntomas gastrointestinales y respiratorios aparecen antes y es más fácil que acaben desapareciendo. Hay otros síntomas, como dolor de articulaciones y espalda, pérdida de cabello, visión borrosa o hinchazón de las extremidades inferiores, que son más comunes tras un año que a los dos meses.
Por desgracia, muy pocas personas diagnosticadas con covid persistente se recuperan del todo. Es más, según un estudio de 2022, un 85 % de los pacientes que tenían síntomas a los dos meses de pasar la enfermedad, aún los conservaban después de un año.
¿Reservorios de virus, autoinmunidad o un sistema inmune alterado?
Aunque las causas de este síndrome no se conocen a ciencia cierta, se manejan varias hipótesis:
- reservorios del virus que “persisten” en los tejidos;
- disregulación inmunológica;
- reactivación de otros virus (Epstein Barr o Herpervirus 6, entre otros);
- impacto del SARS-CoV-2 sobre la microbiota;
- autoinmunidad;
- trombos en los capilares con daño al endotelio;
- señalización alterada en el tronco encefálico o el nervio vago.
En resumen, cuando hablamos de covid persistente no hablamos sólo de “cansancio”, sino de una confluencia de patologías que se pueden alargar temporalmente y devenir en enfermedades crónicas –como diabetes, enfermedad coronaria o demencia– de no tratarse a tiempo. Por eso es importante un diagnóstico certero.
Avances en diagnóstico y tratamiento
El diagnóstico se basa principalmente en la duración y persistencia de los síntomas relacionados con la covid-19 (fatiga, dificultad para respirar, dolor en el pecho y confusión mental, entre otros). La valoración suele ser clínica y se basa en la historia médica del paciente y en una evaluación física. Hasta la actualidad, no hay una prueba específica para diagnosticar la covid persistente, aunque un estudio reciente muestra que hay ciertos marcadores específicos en la sangre que se podrían utilizar para su diagnóstico.
Según la Guía Clínica para la atención al paciente con covid persistente (2022), se pueden realizar pruebas adicionales para descartar otras afecciones médicas que podrían estar contribuyendo a estos síntomas. Estas pruebas pueden incluir análisis de sangre específicos en función de los síntomas, estudios de imagen como la resonancia magnética, y pruebas de función pulmonar (espirometría).

En una revisión más actualizada (marzo del 2023), los autores explican que las herramientas de diagnóstico están en su mayoría en desarrollo. Una línea importante son las investigaciones sobre la identificación de biomarcadores que sugieren que los niveles de vesículas extracelulares (orgánulos que se liberan naturalmente de las células), y/o marcadores inmunológicos que indicarían una alta citotoxicidad, podrían ser indicativos de covid persistente.
En cuanto al tratamiento, actualmente no existe uno específico para la covid persistente. Hay diferentes terapias, que son efectivas en función de los síntomas a tratar. Muchos de los métodos curativos utilizados para las personas afectadas con encefalomielitis miálgica/síndrome de fatiga crónica o EM/CFS son efectivos para personas con covid persistente. Algunos suplementos han mostrado buenos resultados en el tratamiento tanto de covid persistente como de EM/SFC, incluyendo coenzima Q10 y d-ribosa, y pueden merecer un estudio adicional.
Hacer deporte con covid persistente puede ser contraproducente
Algunos expertos opinan que el ejercicio es perjudicial para los pacientes con covid persistente que tienen EM/SFC o malestar posesfuerzo y que no debe utilizarse como tratamiento. Se basan en un estudio en personas con covid persistente mostrando que la actividad física empeoró la condición del 75 % de los pacientes y menos del 1 % experimentó mejoría. Sin embargo, se necesitan más estudios en esta dirección, ya que en el caso de EM/SFC la terapia de ejercicio aeróbico gradual produce un efecto beneficioso.
En resumen, las opciones de tratamiento actuales se basan en estudios piloto a pequeña escala en covid persistente, o en lo que ha sido efectivo para otras enfermedades.
Todo esto nos muestra que el SARS-CoV-2 pasa por nuestro organismo dejando su huella, a veces mucho más duradera de lo que quisiéramos (no olvidemos que la ME/SFC suele ser un diagnóstico de por vida). Por suerte, gracias a muchos investigadores que han decidido no correr un tupido velo sobre la pandemia, sabemos mucho más sobre las secuelas del virus y cómo hacerlas desaparecer. Pero aún llevará un tiempo el tener una visión completa, tanto a nivel clínico como poblacional.
*Artículo elaborado por Matilde Cañelles López, investigadora Científica. Ciencia, Tecnología y Sociedad, Instituto de Filosofía (IFS-CSIC); María Mercedes Jiménez Sarmiento, científica del CSIC. Bioquímica de Sistemas de la división bacteriana. Comunicadora científica, Centro de Investigaciones Biológicas Margarita Salas (CIB – CSIC); y Nuria Eugenia Campillo, científico Titular. Medicinal Chemistry, Centro de Investigaciones Biológicas Margarita Salas (CIB – CSIC), para el sitio de divulgación científica The Conversation.














